Sindrome della bandelletta ileotibiale o sindrome del ginocchio del corridore: cosa c’è da sapere?
Cosa è la sindrome della bandelletta ileotibiale?
La sindrome della bandelletta ileotibiale (ITBS) è un’ infiammazione della porzione laterale del ginocchio, che di solito è caratterizzata da dolore alla palpazione, superiormente alla linea articolare ed inferiormente all’epicondilo femorale laterale. La sindrome della bandelletta ileotibiale è considerata una lesione da sovraccarico che spesso può generarsi nei corridori (runners) che si allenanano e gareggiano quotidianamente, ed è spesso concomitante con la debolezza dei muscoli abduttori dell’anca. La teoria attuale che da vita alla sindrome della bandelletta ileotibiale (ITBS) è che questa condizione potrebbe essere causata dalla compressione del tessuto adiposo locale innervato che genera dolore laterale al ginocchio. Gli studi hanno descritto una “zona di conflitto” che si verifica leggermente in corripondenza della porzione distale del muscolo tensore della fascia lata, a circa 30 ° di flessione del ginocchio, durante l’appoggio del piede e nella fase iniziale della corsa. Biomeccanicamente si pensa che durante questo periodo di conflitto nel ciclo di corsa, la contrazione eccentrica del muscolo tensore della fascia lata e del grande gluteo provochi la decelerazione della gamba, generando tensione (compressione) nella fascia ileotibiale e conseguentemente la cosidetta sindrome della bandelletta ileotibiale (ITBS) o sindrome del ginocchio del corridore, proprio perchè sviluppata principalmente durante l’esecuzione della corsa.
Dove si trova la bandelletta ileotibiale?
La bandelletta ileotibiale o banderella ileotibiale è una spessa fascia che corre sul lato laterale della coscia, dalla cresta iliaca e fino ad inserirsi nel ginocchio.
È composto da tessuto connettivo fibroso denso che origina dal m. tensore della fascia lata e m. grande gluteo; discende lungo l’aspetto laterale della coscia, tra gli strati della fascia superficiale, e si inserisce sul piatto tibiale laterale in corrispondenza di una sporgenza nota come tubercolo di Gerdy. Nella sua porzione distale il tratto ileotibiale copre l’epicondilo femorale laterale e dà un’espansione al bordo laterale della rotula. Sebbene la bandelletta ileotibiale non abbia attacchi ossei, perchè scorre tra il tubercolo di Gerdy e l’epicondilo femorale laterale, questa assenza di attacco gli consente di muoversi anteriormente e posteriormente con la flessione e l’estensione del ginocchio.
Lo studio istologico e di dissezione della bandelletta ileotibiale a livello dell’epicondilo femorale laterale, del grande gluteo e della fascia lata ,suggeriscono un ruolo meccano- sensoriale che agisce prossimalmente sul ginocchio anterolaterale.
Questo ruolo meccano-sensoriale può influenzare l’interpretazione del legamento rispetto alla funzione tendinea della bandelletta ileotibiale dall’anca all’epicondilo femorale laterale.
Quali fattori incidono sullo sviluppo della sindrome della bandelletta ileotibiale?
La sindrome della bandelletta ileotibiale è una delle lesioni più comuni nei corridori che presentano dolore laterale al ginocchio, con un’incidenza stimata tra il 5% e il 14%. Ulteriori studi indicano che la sindrome della bandelletta ileotibiale è responsabile di circa il 22% di tutte le lesioni agli arti inferiori, in particolare proprio nei runners . La prevalenza delle sindromi della bandelletta ileotibiale nelle donne è stimata tra il 16% e il 50% e per gli uomini tra il 50% e l’81%.
L’eziologia della sindrome della bandelletta ileotibiale è spesso multifattoriale.
La corsa a lunga distanza è una causa comune di sindrome della bandelletta ileotibiale, soprattutto se si corre su un terreno leggermente inclinato, poiché la sottile caduta dell’esterno del piede allunga la bandelletta ileotibiale, aumentando il rischio di lesioni.
Anche aumenti improvvisi dei livelli di attività possono portare alla sindrome della bandelletta ileotibiale per sovraccarico funzionale.
Sebbene la compressione ripetuta dei tessuti che porta all’infiammazione sia meglio supportata da prove recenti, ci sono una serie di altre correnti di pensiero riguardo all’evoluzione di questa condizione. Quando il ginocchio è posizionato in estensione, la bandelletta ileotibiale si trova anteriormente all’epicondilo femorale laterale; quando il ginocchio è posizionato a 30 ° di flessione, la fascia si sposta posteriormente all’epicondilo femorale laterale. Si ipotizza, quindi, che si possa verificare attrito tra il bordo posteriore della bandelletta ileotibiale e l’epicondilo femorale laterale sottostante.
Anche la debolezza muscolare degli abduttori dell’anca è associata alla sindrome della bandelletta ileotibiale, poiché ciò causa una maggiore rotazione interna dell’anca e adduzione del ginocchio. Questo è stato riscontrato come un problema significativo per gli atleti che hanno la sindrome della bandelletta ileotibiale.
Un’altra eziologia proposta è l’infiammazione cronica della borsa della bandelletta ileotibiale.
Altri fattori di rischio che possono incidere sullo sviluppo della sindrome della bandelletta ileotibiale sono:
• l’uso di scarpe non idonee o troppo consumate
• la corsa su terreni irregolari;
• alterazioni dell’appoggio del piede/ dei piedi (piede cavo o piatto);
• alterazioni posturali (dismetrie degli arti inferiori);
• l’artrosi di ginocchio;
• lo scarso riscaldamento preparatorio prima di un’attività come la corsa
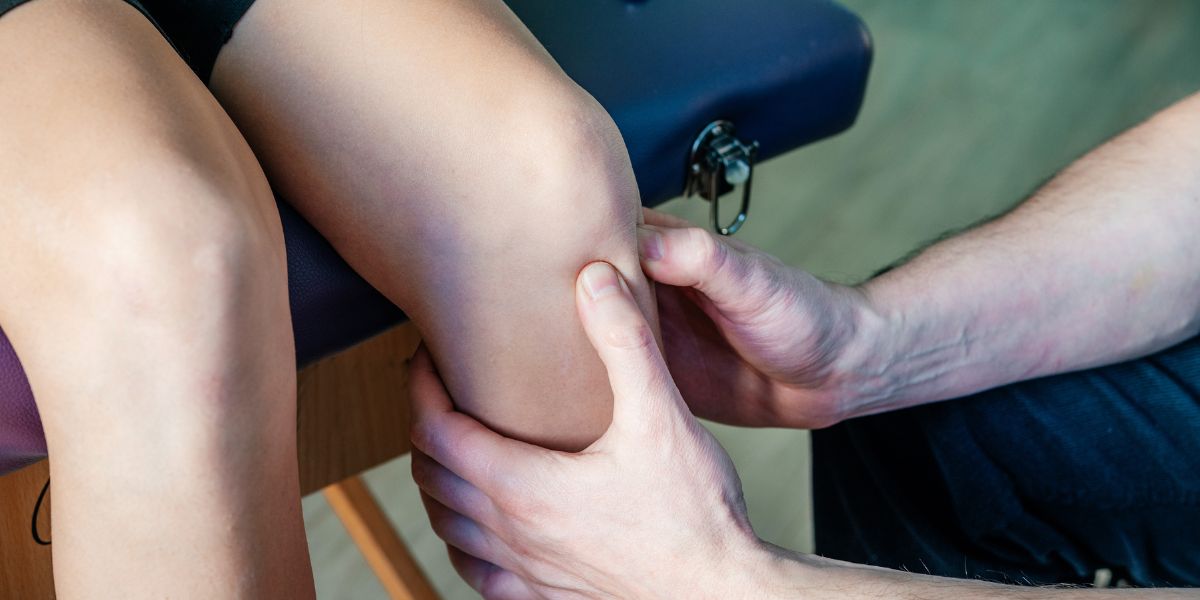
Presentazione clinica della sindrome della bandelletta ileotibiale
In molti casi la valutazione clinica del medico fornirà già un’ottima base per sospettare questa sindrome della bandelletta ileotibiale o sindrome del ginocchio del corridore. Di solito vengono segnalate all’anamnesi attività ripetitive che coinvolgono la flessione-estensione del ginocchio, nonché un dolore bruciante a livello dell’epicondilo femorale laterale (o appena sotto). La diagnosi nei pazienti con questa sindrome si basa su diversi sintomi.
Il sintomo principale della sindrome della bandelletta ileotibiale è un dolore acuto sul profilo esterno del ginocchio o dolore laterale del ginocchio, in particolare quando il tallone colpisce il pavimento; esso può irradiarsi all’esterno della coscia o del polpaccio. Il dolore tende a peggiorare quando il paziente corre o scende le scale.
Potrebbe esserci una sensazione udibile di schiocco del ginocchio quando si piega, a causa dei movimenti continui della fascia della bandelletta ileotibiale sul tubercolo osseo.
Potrebbe anche svilupparsi un gonfiore sul lato esterno del ginocchio in corrispondenza dell’inserzione distale della bandelletta ileotibiale .
Il paziente può avvertire un dolore acuto e bruciante quando viene applicata una pressione sull’epicondilo femorale laterale con il ginocchio in flessione e in estensione.
Si possono anche trovare segni di infiammazione e limitazione funzionale del ginocchio.
Si avverte dolore sulla parte laterale del ginocchio durante la corsa, che aumenta di intensità durante tratti in discesa o scendendo le scale, o quando si percorrono distanze maggiori.
Spesso il camminare con il ginocchio esteso allevia i sintomi. La maggior parte dei pazienti che presentano una sindrome della bandelletta ileotibiale o sindrome del ginocchio del corridore riferiscono dolore focale sull’epicondilo femorale laterale a 30° di flessione.
Come si effettua una diagnosi di sindrome della bandelletta ileotibiale?
La diagnosi è prettamente clinica e di fondamentale importanza è l’anamnesi iniziale e la raccolta di tutte le informazioni che hanno generato il dolore laterale al ginocchio e il sospetto di sindrome della bandelletta ileotibiale o sindrome del ginocchio del corridore.
Esistono diversi test provocatori per capire se il paziente soffre di sindrome della bandelletta ileotibiale, come:
• Test di Renne;
• Il test di Noble;
• Il test di Ober;
• Test del Tapis Roulant.
Come il medico può diagnosticare una sindrome della bandelletta ileotibiale?
• Forza di abduzione dell’anca:
La forza degli abduttori dell’anca può essere ridotta; questi muscoli dovrebbero, quindi, essere testati da ambo i lati, per evidenziare possibili squilibri muscolari.
• Test del tapis roulant:
Questo test è descritto in diversi studi come un metodo valido, efficace e sensibile per valutare gli effetti dei trattamenti per il dolore laterale al ginocchio correlato alla corsa, e viene utilizzato per misurare la quantità di dolore che i soggetti provano durante la corsa normale. Se questo include dolore al lato esterno del ginocchio, il test è considerato positivo.
• Test di Noble (o Noble compression test):
Questo test inizia in posizione supina con una flessione del ginocchio di 90 gradi; mentre il paziente estende il ginocchio, il valutatore esercita una pressione sull’epicondilo femorale laterale.
Se questo induce dolore sull’epicondilo femorale laterale vicino a 30-40 gradi di flessione, il test è considerato positivo per sindrome della bandelletta ileotibiale o sindrome del ginocchio del corridore. Viene utilizzato un goniometro per garantire il corretto angolo dell’articolazione del ginocchio.
• Test di Ober:
Il paziente è sdraiato su un fianco con l’estremità ferita rivolta verso l’alto. Il ginocchio è flesso a 90 gradi e l’anca in abduzione ed estensione, (la coscia è mantenuta in linea con il tronco). A questo punto la coscia viene lasciata cadere in basso. Il test è positivo se il paziente non riesce a lasciar andare la gamba e ad addurla fino a toccare il lettino. Un test di Ober positivo indica una bandelletta ileotibiale o tensore della fascia lata corti/tesi, condizione che è frequentemente correlata alla sindrome da attrito o sindrome della bandelletta ileotibiale o sindrome del ginocchio del corridore.
Sia il test di Noble (o Noble compression test) che il test di Ober possono essere utilizzati per esaminare un paziente con sospetto di sindrome della bandelletta ileotibiale.
Il risultato sarà più evidente quando combineremo i due in un unico test speciale. Per questo, viene adottata la posizione del test di Ober e la compressione viene applicata sull’epicondilo laterale durante l’estensione e la flessione passiva del ginocchio.
Il movimento del ginocchio può produrre uno sforzo maggiore sulle strutture ferite e può aiutare a riprodurre i sintomi del paziente, se la combinazione non lo fa. Lo scorrimento rotuleo mediale può anche aumentare i sintomi (tendendo l’espansione rotulea della bandelletta ileotibiale) e può rivelarne la precisa localizzazione, mentre gli scivolamenti laterali li riducono.
Anche una rotazione interna della tibia quando il ginocchio viene mobilizzato dalla flessione all’estensione può produrre i sintomi di una sindrome della bandelletta ileotibiale o sindrome del ginocchio del corridore.
Diagnosi differenziale
In alcune circostanze la sindrome della bandelletta ileotibiale o sindrome del ginocchio del corridore potrebbe essere confusa con altre patologie che spesso possono causare dolore laterale al ginocchio. Pertanto potremmo avere un dolore laterale del ginocchio causato da una delle seguenti problematiche:
• Tendinopatia del bicipite femorale;
• Malattia degenerativa delle articolazioni;
• Lesione del legamento collaterale laterale (LCL);
• Disfunzione o lesione meniscale;
• Dolore mio-fasciale;
• Sindrome da stress femororotulea;
• Tendinopatia poplitea;
• Dolore riferito dalla colonna lombare;
• Fratture da stress e distorsione dell’articolazione tibiofibolare superiore;
• Osteocondrite dissecante del ginocchio;
• Lesioni da uso eccessivo;
• Mono-neuropatia peroneale;
• Borsite trocanterica.
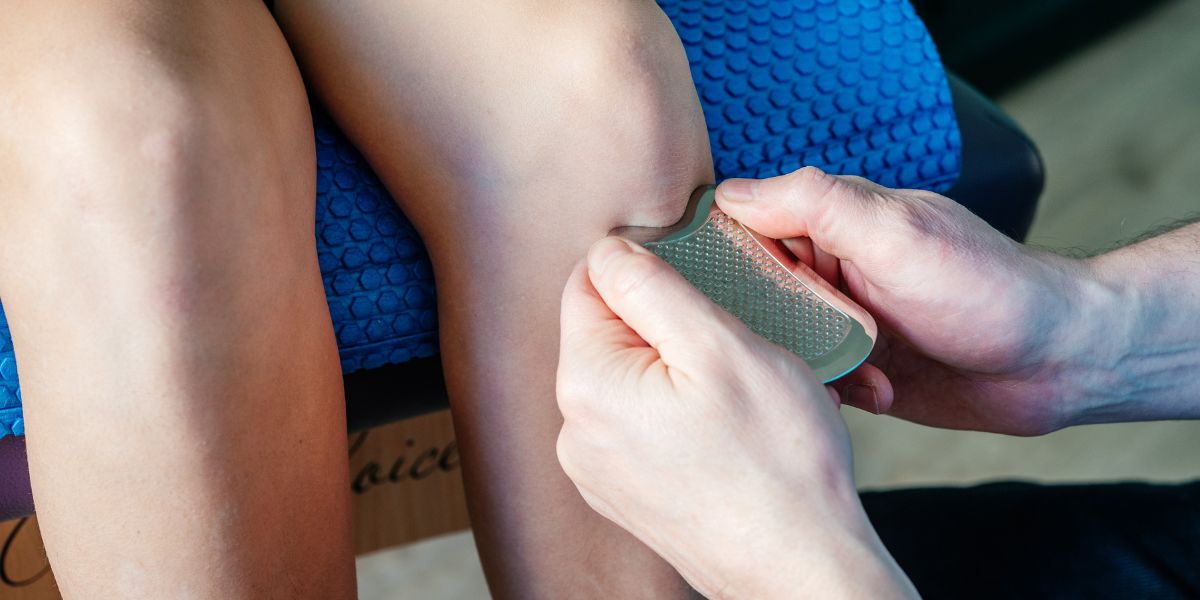
Come curare la sindrome della bandelletta ileotibiale o sindrome del ginocchio del corridore: chirurgia o trattamento conservativo?
La modifica dell’attività per prevenire un ulteriore aggravamento dei sintomi del paziente dovrebbe essere la prima area di intervento nel trattamento della sindrome della bandelletta ileotibiale o sindrome del ginocchio del corridore. Vediamo quali sono, solitamente, le indicazioni da fornire ai pazienti.
Promuovere un periodo di riposo attivo o diminuire sostanzialmente l’intensità delle attività aggravanti sarebbe un forte punto di partenza. Per mantenere il loro condizionamento, i pazienti deve essere consigliato di partecipare ad altre attività fisiche, come ad esempio il nuoto, che non peggiorano i loro sintomi. È importante lavorare con il paziente per trovare un livello di attività che gli consenta di sentirsi sicuro delle proprie capacità e avere una buona comprensione del motivo per cui è necessaria questa riduzione del carico, oltre a lavorare al di sotto della soglia del dolore. Alcuni dottori suggeriscono un riposo completo dalle attività atletiche per almeno 3 settimane; altri, suggeriscono che è meglio riposare per un periodo da 1 settimana a 2 mesi. Questo periodo di riposo, tuttavia, dipende fortemente dalle caratteristiche dell’esame clinico di ciascun individuo.
Nei programmi moderni di Fisioterapia e Riabilitazione si applicano trattamenti al fine di ridurre il dolore laterale del ginocchio e ristabilire un corretto riequilibrio muscolare tra muscoli adduttori e abduttori , ottenendo miglioramento di tutte le strutture che controllano il gesto propriocettivamente. Solo in casi rari si ricorre alla chirurgia ma 75 % dei casi viene risolto con un trattamento conservativo.
Quando occcorre la chirurgica per una sindrome della bandelletta ileotibiale?
In rari casi di sindrome della bandelletta ileotibiale può essere consigliato un intervento chirurgico. Durante l’intervento verrà asportato un piccolo pezzo della parte posteriore della bandelletta ileotibiale che copre l’epicondilo femorale laterale. Ci sono anche alcune prove di livello scientifico a supportare la risoluzione della sindrome della bandelletta ileotibiale con l’asportazione chirurgica di una borsa, una cisti o una porzione di una cavità sinoviale laterale. L’intervento chirurgico non è solitamente indicato per la sindrome della bandelletta ileotibiale, tranne nei rari casi in cui il trattamento conservativo prolungato non è riuscito ad alleviare i sintomi del paziente né a risolvere definitivamente l problematica.
Il trattamento conservativo della sindrome della bandelletta ileotibiale che risultati da?
Il trattamento della sindrome della bandelletta ileotibiale è solitamente conservativo e come già detto con un risultato nel 75% dei casi. L’obiettivo del trattamento è quello di ridurre il dolore, ristabilire un corretto equilibrio muscolare ed avere il massimo controllo propriocettivo durante la fase di spinta della corsa.
Nel trattamento conservativo possono essere combinate terapie fisiche e riabilitazione contestualmente per ridurre il dolore laterale del ginocchio.
Una strategia di trattamento alternativa è la terapia con onde d’urto radiali, la quale provoca effetti collaterali minori e temporanei, tra cui peggioramento dei sintomi in un breve periodo di tempo, gonfiore locale reversibile, arrossamento ed ematoma. Si ritiene che le onde d’urto radiali stimolino la guarigione dei tessuti molli ed inibiscano i nocicettori. Pertanto, esse aumentano la diffusione delle citochine attraverso le pareti dei vasi nell’area dolorante e stimolano la risposta di guarigione del tendine. Le onde d’urto riducono anche le fibre nervose sensoriali non mielinizzate e riducono significativamente il peptide correlato al gene della calcitonina e il rilascio della sostanza P. Infine, il trattamento con onde d’urto può stimolare la neo-vascolarizzazione nella giunzione ossea e tendinea, favorendo così la guarigione. La terapia con onde d’urto radiali si è dimostrata veramente efficace come programma terapeutico per i corridori con sindrome della bandelletta ileotibiale.
Inoltre ,nella fase di riabilitazione vengono effettuate diverse considerazioni, come, ad esempio:
• Gli esercizi per allungare la bandelletta ileotibiale non sono più considerati un approccio di trattamento fortemente basato sull’evidenza. I migliori esercizi per iniziare un programma mirato dipenderanno dai fattori causali della sindrome, individuati dalla valutazione soggettiva ed oggettiva. Se i muscoli glutei laterali risultano deboli o funzionano in modo improprio, ciò comporterà un adattamento muscolare compensatorio che può portare ad un’eccessiva contrazione della bandelletta ileotibiale, generando la sindrome della bandelletta ileotibiale. Se i gruppi glutei sono troppo corti, può verificarsi una rotazione esterna della gamba e creare uno stress anormale sulla bandelletta ileotibiale e allo stesso modo generare la sindrome omonima.
• Il trattamento miofasciale può essere efficace nel ridurre il dolore laterale del ginocchio nella fase acuta, quando si avverte dolore e infiammazione nell’inserzione. I trigger- point nei muscoli bicipite femorale, vasto laterale, grande gluteo e tensore della fascia lata saranno trattati durante il trattamento miofasciale.
• Anche l’uso di un rullo in schiuma per massaggio muscolare profondo (FOAM ROLLER) sui muscoli tesi potrebbe essere utile ed efficace. Il paziente può eseguire esercizi a casa utilizzando questo rullo per creare un profondo attrito trasversale, auto-rilascio miofasciale (massaggio) ed allungamento dei muscoli.
• Gli esercizi per rafforzare i muscoli abduttori e stabilizzare l’anca possono essere utili se clinicamente indicati, poiché la sindrome della bandelletta ileotibiale può spesso essere associata alla debolezza degli abduttori dell’anca.

È IMPORTANTE ESEGUIRE SEMPRE UN GIUSTO TRATTAMENTO FISIOTERAPICO E RIABILITATIVO, INFATTI LA FILOSOFIA DI CURA DEL NOSTRO CENTRO È SUDDIVISA IN 5 FASI, DANDO PARTICOLARE ATTENZIONE ALLA PROGRESSIONE DEI CARICHI E RIDUCENDO AL MINIMO EVENTUALI RICADUTE.
FASE 1 – Riduzione del dolore e dell’infiammazione
Gli obiettivi di questa prima fase di lavoro sono la riduzione della sintomatologia dolorosa e del quadro infiammatorio instauratasi, nonchè la riduzione del gonfiore attraverso l’utilizzo di sofisticate tecnologie riabilitative come sistema super induttivo, tecarterapia, laserterapia ecc..
TRA LA FASE 1 E LA FASE 2 – Idrokinesi Terapia
Contemporaneamente alla Fase 1 e 2 è possibile effettuare sedute di IDROKINESITERAPIA che risulta essere particolarmente efficace ai fini del recupero del movimento e della riduzione dell’ipomobilità (causata dalla sintomatologia dolorosa). Questa particolare metodica è basata sul movimento terapeutico in acqua, elemento che consente il rilassamento muscolare ed il sollievo del dolore, favorendo l’esecuzione dei movimenti e del corretto lavoro muscolare in assenza di gravità.
FASE 2 – Recupero dell’articolarità e della flessibilità
L’obiettivo è quello di raggiungere il completo range di
movimento di un’articolazione o il ripristino di un movimento
specifico in assenza di dolore.
TRA LA FASE 2 E LA FASE 3
Tra la Fase 2 e la Fase 3 della riabilitazione è consigliabile effettuare un trattamento Osteopatico ed iniziare un percorso di Riprogrammazione Posturologica per evitare qualsiasi incidenza di recidiva e qualsiasi alterazione posturologica.
FASE 3 – Recupero della forza e della resistenza muscolare
L’obiettivo del terzo step è il ripristino della forza muscolare e il recupero della resistenza del paziente attraverso un protocollo di lavoro personalizzato.
FASE 4 – Recupero della coordinazione
L’obiettivo di questa fase è il recupero della coordinazione e della completa percezione del corpo.
FASE 5 – Recupero della gestualità
L’obiettivo della quinta fase è, per la persona comune, il recupero delle normali gestualità della vita attiva, mentre per l’atleta il recupero del gesto tecnico sport specifico che dovrà essere eseguito con precisione.
COMPILA IL FORM PER EFFETTUARE UNA PRENOTAZIONE
O SCEGLI UN ALTRO METODO PER CONTATTARCI
VIA MAIL
Il Kinetic Sport Center di Castelliri è convenzionato con tutte le principali Compagnie Assicurative, Fondi Sanitari Integrativi e Casse Mutua

Assicurazioni e Fondi Sanitari Integrativi
Sai di essere in possesso di un fondo di assistenza sanitaria integrativa?
Molti contratti collettivi
lo prevedono!
Anche tu potresti già
averlo e non saperlo!
Consulta la guida per scoprirlo
Assicurazioni e Fondi Sanitari Integrativi
Sai di essere in possesso di un fondo di assistenza sanitaria integrativa?
Molti contratti collettivi
lo prevedono!
Anche tu potresti già
averlo e non saperlo!
Consulta la guida per scoprirlo

Puoi accedere a prestazioni sanitarie come visite specialistiche e odontoiatriche,
esami diagnostici, fino a grandi interventi e ricoveri programmati con:

Tempi di attesa ridotti
Attraverso un servizio di consulenza, avrai accesso in maniera rapida a tutti i servizi del Medical Group
Rimborso diretto o indiretto
Una modalità che ti permette di non pagare la prestazione, la terapia, e l’intervento chirurgico

Consulenza personalizzata
Sono disponibili dei consulenti che supporteranno il paziente durante il suo percorso nel Medical Group